生活習慣病
生活習慣病とは?

「食習慣、運動習慣、休養、喫煙、飲酒などの生活習慣が、その発症・進行に関与する症候群」を指します。
代表的な疾患である高血圧症、糖尿病、脂質異常症などの生活習慣病は、喫煙やメタボリックシンドロームとともに、動脈硬化を進行させることが知られています。
急性心筋梗塞、狭心症などの虚血性心疾患や脳卒中などの動脈硬化性疾患は、日本における主要な死亡原因であると同時に、平均寿命と健康寿命の乖離の大きな原因となっています。
また動脈硬化性疾患は、生活習慣の改善、早期治療により一定の予防が可能な疾病であるにもかかわらず、国民の生命と健康にとって重要な問題となっており、社会的にも多大な影響を与えています。たとえ自覚症状がなくても動脈硬化性疾患の発症、
再発予防として生活習慣病への治療介入は重要です。
高血圧症

日本人の高血圧の最大の原因は、食塩の摂取過多です。
若年・中年の男性では、肥満が原因の高血圧も増えています。
飲酒、運動不足も高血圧の原因です。高血圧は喫煙と並んで、日本人にとって最大の生活習慣病リスク要因となります。
高血圧を指摘されていても内服治療に抵抗ある方は、まずは薬事承認された高血圧治療補助アプリのCure Appを用いることで、高血圧治療の基本でありながら実際は難しい生活習慣の修正を支援することが可能となります。
高血圧治療プログラムと医師の診療で、患者さんだけでは難しい生活習慣の改善を支援し、高血圧を治療します。保険診療で最大6ヶ月利用できるプログラムです。ご希望ある方はいつでもご相談下さい。Cure App HT
株式会社Cure Appが開発した「高血圧治療アプリ」です。スマートフォンを使って、患者さんへの正しい生活習慣の定着を促しながら、通院時に医師のアドバイスを組み合わせる新たな高血圧治療法です。国内の臨床試験で効果が実証されており、2022年秋より保険診療として収載されました。降圧目標(高血圧治療ガイドライン2019)
| 診察室血圧 (mmHg) | 家庭血圧 (mmHg) | |
|---|---|---|
| 75歳未満の成人*1 脳血管障害患者 (両側頸動脈狭窄や脳主幹動脈閉塞なし) 冠動脈疾患患者 CKD患者(蛋白尿陽性)*2 糖尿病患者 抗血栓薬服用中 | <130/80 | <125/75 |
| 75歳以上の高齢者*3 脳血管障害患者 (両側頸動脈狭窄や脳主幹動脈閉塞あり,または未評価) CKD患者(蛋白尿陰性)*2 | <140/90 | <135/85 |
*1未治療で診察室血圧130-139/80-89mmHgの場合は、低・中等リスク患者では生活習慣の修正を開始または強化し高リスク患者ではおおむね1ヵ月以上の生活習慣修正にて降圧しなければ、降圧薬治療の開始を含めて」最終的に130/80mmlig未满を目指す。すでに降圧薬治療中で130-139/80-89mmHgの場合は低·中等リスク患者では生活習慣の修正を強化し高リスク患者では降圧薬治療の強化を含めて,最終的に130/80mmHg未满を目指す。
*2随時尿で0.15g/gCr以上を蛋白尿蛋腸性とする。
*3併存疾患などによって一般に降圧目標が130/80mmmHg未満とされる場合、75歳以上でも忍容性があれば個別に判断して130/80mmHg未満を目指す。
糖尿病

糖尿病は、血液中のブドウ糖の濃度(血糖値)が高くなりすぎる病気です。
初期には症状がほとんどありませんが、進行すると動脈硬化が進み、脳卒中(脳梗塞・脳出血)や虚血性心疾患(狭心症・心筋梗塞)になりやすくなります。
糖尿病の方は糖尿病でない方と比較して虚血性心疾患の頻度が2~4倍高く、糖尿病は血圧,コレステロール,喫煙等のよく知られた危険因子2個分に相当することが知られています。
またまた慢性的な高血糖は3大合併症として、網膜症、腎症、神経障害などの細小血管合併症や脳梗塞、心筋梗塞窓の大血管合併症(心筋梗塞・脳梗塞・閉塞性動脈硬化症)の危険因子です。失明や透析につながる病気でもあります。
血糖値の管理のみならず動脈硬化のリスク管理、
心臓病の発症予防および再発予防など循環器専門医の立場からトータルマネージメントを行ないます。
脂質異常症
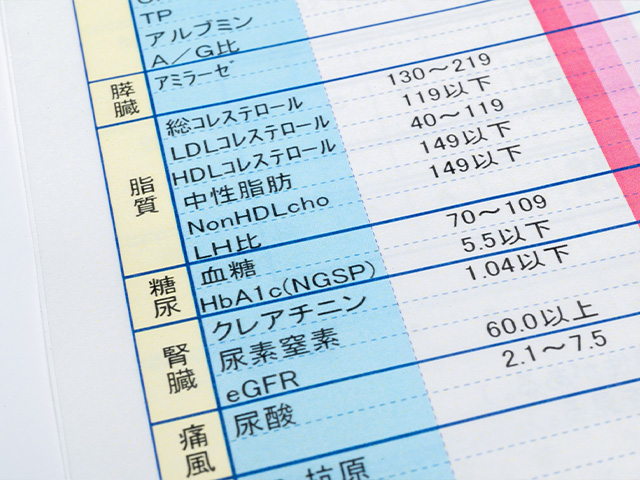
血液中の脂質の値が基準値から外れた状態を、脂質異常症と称します。
脂質の異常には、LDLコレステロール(悪玉コレステロール)、HDLコレステロール(善玉コレステロール)、トリグリセライド(中性脂肪)の血中濃度の異常があります。
これらはいずれも、動脈硬化の促進と関連します。特に高LDLコレステロール血症の治療により虚血性心疾患(狭心症・心筋梗塞)が減少することが明らかになっています。
頸動脈の内中膜厚(Intima-media thickness :IMT)は全身の動脈硬化の程度の反映ないしは動脈硬化性疾患(狭心症・末梢動脈疾患、脳血管障害など)の合併や発症リスクの予測の代替評価指標として用いられます。
頸動脈超音波でIMT測定が可能ですのでご希望ある方はいつでもご相談下さい。動脈硬化性疾患予防ガイドライン2022年版
| 治療方針の原則 | 管理区分 | 脂質管理目標値(mg/dL) | |||
|---|---|---|---|---|---|
| LDL-C | Non-HDL-C | TG | HDL-C | ||
| 一次予防 (まず生活習慣の改善を行った後 薬物療法の適用を考慮する) | 低リスク | <160 | <190 | <150(空腹時)*** <175(随時) | ≧40 |
| 中リスク | <140 | <170 | |||
| 高リスク | <120 <100* | <150 <130* | |||
| 二次予防 (生活習慣の是正とともに 薬物治療を考慮する) | 冠動脈疾患または アテローム血栓性脳梗塞 (明らかなアテローム****を伴う その他の脳梗塞を含む)の既往 | <100 <70** | <130 <100** | ||
- *糖尿病において、PAD、細小血管症(網膜症、腎症、神経障害)合併時、または喫煙ありの場合に考慮する。
- **「急性冠症侯群」、「家族性高コレステロール血症」「糖尿病」、「冠動派疾患とアテローム血栓性脳梗塞 (明らかなアテロームを伴うその他の脳梗塞を含む)」の4病態のいずれかを合併する場合に考慮する。
- 一次予防における管理目標達成の手段は非薬物療法が基本であるが、いずれの管理区分においてもしDIDLCが180mg/dL以上の場合は薬物治療を考慮する。家族性高コレステロール血症の可能性も念頭に置いておく。
- まずIDL-Cの管理目標を達成し、次にnon-HDL-Cの達成を目指す。LDL-Cの管理目標を達成してもnonHDL-Cが高い場合は高TG血症を伴うことが多く、その管理が重要となる。低HDL-Cについては基本的には生活習償の改善で対処すべきである。
- これらの値はあくまでもも到達努力目標であり、一次予防(低、中リスク)においてはLDL-C低下率20~30%も目標値としてなり得る。
- ***10時間以上の絶食を「空腹時」とする。ただし水やお茶などカロリーのない水分の摂取は可とする。それ以外の条件を「随時」とする。
- ****頭蓋内外動脈の50%以上の狭窄、または弓部大動脈粥種(最大肥厚4mm以上)
メタボリックシンドローム

メタボリックシンドロームとは、
内臓肥満に高血圧・高血糖・脂質代謝異常が組み合わさることにより、
心臓病や脳卒中などになりやすい病態を指します。
単に腹囲が大きいだけでは、メタボリックシンドロームにはあてはまりません。
ウエスト周囲径(へその高さの腹囲)が男性85cm・女性90cm以上で、かつ血圧・血糖・脂質の3つのうち2つ以上が基準値から外れると、「メタボリックシンドローム」と診断されます。
動脈硬化性疾患予防ガイドライン2022年版
| ウエスト周囲長 | 男性≧85cm 女性≧90cm |
| (内臓脂肪面積 男女ともに100cm2に相当) | |
|---|---|
上記に加え以下のうち2項目以上
| 高トリグリセライド血症 | ≧150 mg/dL |
|---|---|
| かつ/または | |
| 低HDL コレステロール血症 | <40 mg/dL 男女とも |
| 収縮期血圧 | ≧130 mmHg |
|---|---|
| かつ/または | |
| 拡張期血圧 | ≧85 mmHg |
| 空腹時高血糖 | ≧110 mg/dL |
|---|
高尿酸血症(痛風)

高尿酸血症とは、血液中の尿酸が高い状態のことです。
痛風や尿路結石、腎障害の原因となるほか、高尿酸血症がある人では、肥満や高血圧、脂質異常症、高血糖を複合的に合併することが多くなっています。
プリン体の摂取、肉類や内臓類の摂取、飲酒、激しい筋肉運動、果糖の摂取、ストレス、肥満などが尿酸産生過剰や排泄低下を招く環境要因として知られています。
